Helicobacter pylori при язве 12
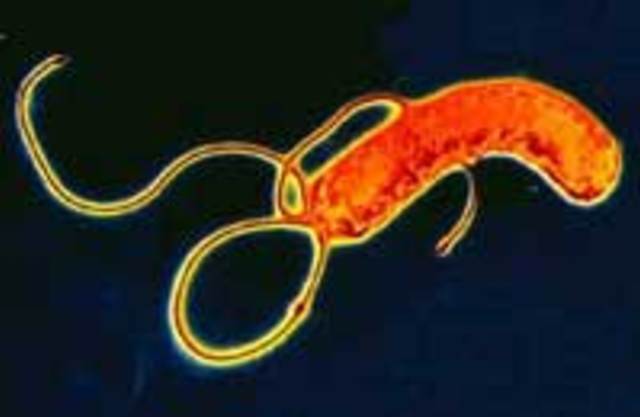
Большинство его обитателей — вполне законопослушные граждане, безобразия не нарушают, сотрудничают с внутренними органами (с кишечником, например), одним словом, помогают человеку. Есть среди «жильцов» нейтральные особи — вреда не приносят, но и пользы от них никакой. Просто случайные попутчики.
И есть третья категория — разного рода скрытые вредители. Которые под покровом слизистых творят свое черное дело, ослабляя и подтачивая наш организм изнутри. Вот об одном таком представителе «пятой колонны» мы сегодня и поговорим.
История открытия
О том, что в человеческом желудке кто-то живой все-таки водится, медики стали подозревать давно. Еще в конце XIX века были описаны некие спиралевидные микроорганизмы, обитающие в желудках собак. Затем последовала череда более чем столетних исследований, и только в 1983 году австралийскими учеными Барри Маршаллом (B.Marshall) и Робином Уорреном (R.Warren) был сделан решающий вывод: у нас в желудке живет микроорганизм и он нас не любит. Австралийцам даже удалось выделить и культивировать неведомую ранее зверушку.
Найденный микроб получил красивое латинское название Helicobacter pylori, то есть «спиралевидная бактерия, обитающая в привратнике» (это нижний отдел желудка, переходящий в двенадцатиперстную кишку). И началось расследование вредоносного действия хеликобактера.
Доклады ученых об исследованиях напоминали сводки с фронтов: «хеликобактер разрушает слизистую», «хеликобактер создает в желудке колонии». В 1994 году хеликобактер получил от Международного агентства по изучению рака (IARK) звание «канцероген первого порядка». А в 1996 году D. Forman доказал, до 75 процентов случаев рака желудка в развитых странах, и около 90 процентов — в развивающихся странах связано с хеликобактером.
Российские ученые ввели даже специальный термин — хеликобактериоз, назвав этим нехорошим словом все, что происходит в организме после внедрения спиралевидного злыдня. А зарубежные ученые провели перепись хеликобактерного населения и выяснили, что хеликобактериозу подвержено около 60 процентов населения планеты. Это самое распространенное инфекционное заболевание землян, не считая герпеса, который имеет вирусную природу.
Истинная причина язвы
Долгое время считалось, что в суровых климатических условиях человеческого желудка не может выжить не одна микробная особь. Мол, гибнет она в пучине желудочного сока, растворяясь бесследно в соляной кислоте. А всякие желудочно-кишечные неприятности — язвы, гастриты — это все от нервов, курения, кофе и алкоголя. А также от жареного, острого, соленого и маринованного. Все эти излишества приводят к повышенной кислотности, желудочный сок начинает разъедать слизистую желудка, и вот она — язва, зияет своими неровными краями в прицеле эндоскопа.
А уж сколько денег на этой теории заработали фармкомпании, выпускающие антациды (препараты для снижения кислотности) — страшно представить. Наверняка в каждой домашней аптечке найдется маалокс, ренни, фосфалугель или, на крайний случай, альмагель. Уровень кислотности в общемировом желудке понижался, а ряды язвенников росли и крепли, принимая в свои шеренги все более молодых пациентов. Теории возникновения язвенной болезни также размножались как кролики, и в вузовских учебниках их насчитывалось как минимум 20. Понятно, что чем больше теорий, тем дальше оказывается истинная причина.
А причина была под носом. Точнее — в желудке. В наших желудках все это время тайно жил ОН — хеликобактер. И вредил нам в меру своих хеликобактерных сил.
Живет хеликобактер в человеке, поэтому главным источником заражения является человек. Понятно, что в современном мире с его плотностью и интенсивностью общения очень трудно представить, как уберечься от этого источника.
Основной путь, которым бактерия переходит от человека к человеку называется контактно-бытовым — через предметы гигиены, посуду, дверные ручки в туалете. Кроме того, возможен орально-оральный путь — так на медицинском языке называются обычные поцелуи. Обмениваясь слюной, мы обмениваемся и микробами, а хеликобактер обнаруживается и в налете на зубах, и в отделяемом слюнных желез.
Не исключен и занос микроорганизма с медицинской техникой (так называемая ятрогения), например, через плохо обработанный эндоскоп.
Становится понятным, почему практически все человечество можно отнести к группе риска, и почему хеликобактериоз называют «семейным заболеванием».
Что происходит?
Попав в наш организм, хеликобактер спускается в свое излюбленно место обитания — желудок. Чтобы желудочный сок не разобрал его на запчасти, хитроумный микроб окружает себя защитной оболочкой из ферментов, обезвреживающих кислоту. Своими спиралевидными усиками вредитель пробуравливает слой слизи, которая покрывает стенку желудка, и устремляется к пристеночным (париетальным) клеткам, спрятанным от кислоты.
Здесь хеликобактер разворачивается по полной — он начинает просто съедать пристеночные клетки и выделять в окружающую среду ядовитые продукты своей жизнедеятельности. Этот погром пробуждает к жизни нейтрофилы — клетки крови, которые следят за порядком на местах. Нейтрофилы выходят из кровеносных капилляров и начинают гоняться за нарушителем спокойствия, в конце концов съедая его. Уничтожаются и «покусанные» хеликобактером клетки слизистой желудка.
Продукция защитной слизи в данном участке слизистой снижается, и к поврежденной области устремляется соляная кислота. Развивается воспаление и в слизистой образуется дефект — та самая злополучная язва. Хеликобактер больше всего любит выходной (пилорический) отдел желудка и начальный отдел (луковицу) двенадцатиперстной кишки. Именно там чаще всего и возникает язвенный дефект при язвенной болезни.
Как проявляется хеликобактериоз?
Безусловно, язвенная болезнь развивается далеко не у всех хеликобактер-инфицированных. Тут вступают в силу предрасполагающие факторы — неправильный режим питания, те самые нервы, курение и алкоголь, которые помогают хеликобактеру делать его черное дело. Становится понятным, почему люди с первой группой крови более предрасположены к язвенной болезни — их клетки продуцируют больше специфических рецепторов, к которым цепляется микроб.
Но вот хронический гастрит развивается абсолютно у всех. Это основное проявление хеликобактериоза. Если вас беспокоят периодические болезненные ощущения в желудке, дискомфорт «под ложечкой», изжога, тошнота и чувство переполненности желудка, обложенность языка, неприятный привкус во рту, отрыжка, повышенная кровоточивость десен — есть повод подумать о хеликобактерной агрессии против вашего организма.
Диагностика и лечение
Современные методы диагностики позволяют довольно быстро «вычислить» непрошеного гостя. Лабораторные и микробиологические исследования позволяют определить наличие хеликобактера в слизистой желудка. И тут начинается настоящая война.
Существует только один метод лечения — так называемая эрадикация, то есть устранение, тотальное уничтожение вторгшегося в наш организм микробного агрессора. И вот тут начинаются проблемы. Хеликобактер в лабораторных условиях (in vitro) очень быстро погибает от простейших антимикробных препаратов, а в условиях живого организма (in vivo) приобретает прямо таки феноменальную устойчивость к самым современным средствам.
Поэтому эрадикация с профилактической целью проводится только по жестким показаниям, чтобы не вырастить резистентного ко всем существующим антибиотикам монстра. Тактика лечения больных с хеликобактериозом детально описана в Маастритхтском соглашении Европейского сообщества (1996). Эрадикационные курсы должны проводиться всем больным язвенной болезнью, у которых выявлен хеликобактер. Кроме того, лечение показано больным моложе 45 лет с гастритом и гастродуоденитом также при условии положительных анализов.
Терапия «на уничтожение» может быть назначена и пациентам с обычными функциональными расстройствами пищеварения, но только в том случае, если после полного и всестороннего обследования не выявлено других причин этих нарушений.
Профилактика
Профилактика хеликобактериоза сводится в основном к соблюдению личной гигиены, своевременному обследованию и лечению всей семьи, если заболевание выявлено у кого-то из родственников.
Эффективным методом борьбы с инфекцией могла бы стать вакцина. Исследования, проведенные на животных показали, что она может предотвратить заболевание и даже вылечить уже имеющееся, но механизм действия таких вакцин пока что остается неясным. Тем не менее, иммунопрофилактика хеликобактериоза — дело не столь отдаленного будущего. Хотелось бы верить, что это произойдет еще на нашем веку.
Источник
Стандарты диагностики и лечения кислотозависимых и ассоциированных с Helicobacter pylori заболеваний
(Пятые Московские соглашения, приняты XIII съездом НОГР (Санкт-Петербургским) 12 марта 2013 года, утверждены в окончательной редакции XV Международным Славяно-Балтийским научным форумом «Санкт-Петербург — Гастро-2013» 15 мая 2013 года)
Язвенная болезнь, ассоциированная с Helicobacter pylori
ШИФР по МКБ-10: Язва желудка — К 25 Язва двенадцатиперстной кишки — К 26
Язвенная болезнь — хроническое рецидивирующее заболевание, основным морфологическим проявлением которого является язва желудка или двенадцатиперстной кишки, как правило, развивающаяся на фоне хронического гастрита, ассоциированного с Helicobacter pylori.
Методы диагностики язвенной болезни
- Клинический.
- Эндоскопический, при язве желудка в обязательном порядке для исключения малигнизации — прицельная биопсия (5-7 фрагментов) дна и краев язвы.
- Рентгенологический, для выявления осложнений (пенетрация, перфорация, стеноз, малигнизация).
- По показаниям — определение кислотообразующей и кислотонейтрализующей функций желудка (внутрижелудочная рН-метрия).
Методы диагностики инфекции Helicobacter pylori
1. Биохимические методы:
1.1. Быстрый уреазный тест (определение активности уреазы в биоптате слизистой оболочки желудка).
1.2. Уреазный дыхательный тест с 13С-мочевиной.
1.3. Аммонийный дыхательный тест (недостаточно информативен).
2. Морфологические методы:
2.1. Гистологический метод — выявление Helicobacter pylori в биоптатах слизистой оболочки антрального отдела и тела желудка.
2.2. Цитологический метод — выявление Helicobacter pylori в слое пристеночной слизи желудка.
3. Бактериологический метод с выделением чистой культуры и определением чувствительности к антибиотикам.
4. Иммунологические методы:
4.1. Выявление антигена Helicobacter pylori в кале (слюне, зубном налете, моче) с применением моноклональных антител.
4.2. Валидированный серологический тест с IgG.
5. Молекулярно-генетические методы:
5.1. Полимеразная цепная реакция (ПЦР) (для изучения биоптатов слизистой оболочки Желудка). ПЦР проводится не столько для выявления Helicobacter pylori, сколько для верификации штаммов Helicobacter pylori (генотипирование), в том числе молекулярно-генетических особенностей, определяющих степень их вирулентности и чувствительности к кларитромицину или другим антибиотикам.
Для первичной диагностики Helicobacter pylori может использоваться любой метод при условии отсутствия лечение ИПП, Н2-блокаторами, антибиотиками или препаратами висмута в течение месяца перед проведением теста. Если у больного не предполагается проведение ЭГДС, предпочтение отдается неинвазивным тестам (13С-дыхательный тест, определение антигена Нр в кале). Диагностика Helicobacter pylori на фоне приема указанных препаратов возможна путем выявления антител к Helicobacter pylori в крови (IgG), при условии, что ранее эрадикация Helicobacter pylori у больного не проводилась.
Для первичной диагностики Helicobacter pylori необходимо использовать минимум два метода, например, цитологический + биохимический уреазный тест, либо гистологический + дыхательный уреазный тест с изотопом 1ЗС. Уреазный тест может давать ложноположительные результаты при заселении верхних отделов желудочно-кишечного тракта грамотрицательными бактериями, способными продуцировать уреазу (Proteus vulgaris, Proteus mirabilis и др.).
Контроль эффективности эрадикации проводится не ранее, чем через месяц после завершения приема лекарств (ИПП, Н2-блокаторы, антибиотики, препараты висмута). Для этого может быть использован любой метод, за исключением определения антител к Helicobacter pylori в крови.
Медикаментозная терапия язвенной болезни желудка и двенадцатиперстной кишки, ассоциированной с Helicobacter pylori
Выбор варианта лечения зависит от наличия индивидуальной непереносимости больными тех или иных препаратов, а также чувствительности штаммов Helicobacter pylori к препаратам. Применение стандартной тройной терапии на основе кларитромицина и ИПП возможно в регионах, где резистентность к нему менее 15—20%. Схемы тройной терапии с метронидазолом не рекомендуются из-за высокой распространенности резистентных штаммов Helicobacter pylori в популяции. В этой ситуации применение других рекомендованных антибиотиков делает их средством выбора.
Проведенные в последние годы исследования свидетельствуют о том, что распространенность резистентных к кларитромицину штаммов Helicobacter pylori в разных регионах России отличается и составляет от 7,6% до 40%.
При неосложненной язвенной болезни двенадцатиперстной кишки прием ИПП после завершения эрадикационной терапии может быть прекращен.
При язвенной болезни желудка и осложненной язвенной болезни двенадцатиперстной кишки рекомендуется продолжение приема ИПП до заживления язвенного дефекта.
Эрадикационную терапию больному с состоявшимся язвенным кровотечением следует начинать сразу после возобновления питания через рот.
Антациды могут применяться как в комплексной терапии в качестве симптоматического средства, так и в виде монотерапии — до проведения диагностики Helicobacter pylori и рН-метрии.
Лечение должно начинаться с соблюдения рекомендаций по изменению стиля жизни и соблюдения диеты и исключения продуктов, вызывающих или усиливающих неприятные ощущения.
Первая линия антихеликобактерной терапии
Первый вариант. Один из ингибиторов протонной помпы в стандартной дозировке (омепразол 20 мг, лансопразол30 мг, пантопразол 40 мг, эзомепразол 20 мг, рабепразол 20 мг 2 раза в день) и амоксициллин (1000 мг 2 раза в день) в сочетании с кларитромицином (500 мг 2 раза в день) или джозамицином (1000 мг 2 раза в день) или нифурателом (400 мг 2 раза в день) в течение 10-14 дней.
Использование высоких доз ИПП (двойная доза два раза в день) повышает эффективность трехкомпонентной терапии.
Добавление пробиотиков Saccharomyces boulardii к стандартной антихеликобактерной терапии в стандартной дозе в течение 10-14 дней и более улучшает переносимость антибиотиков, повышает эффективность эрадикации Helicobacter pylori и комплайенс пациентов.
Добавление пробиотиков, содержащих некоторые штаммы Lactobacillus acidophilus и/или Bifidobacterium spp., к стандартной антихеликобактерной терапии в стандартных дозах в течение одного месяца улучшает переносимость антибиотиков, повышает эффективность эрадикации Helicobacter pylori и комплайенс.
Добавление некоторых пребиотиков, содержащих, например, ди-, олиго- и полисахариды (фруктоолигосахариды [ФОС], гуммиарабик, лактитол), к стандартной антихеликобактерной терапии в стандартных дозах в течение одного месяца улучшает переносимость терапии, повышает эффективность эрадикации Helicobacter pylori и комплайенс.
Второй вариант (четырехкомпонентная терапия). Препараты, используемые при первом варианте (один из ИПП в стандартной дозировке, амоксициллин в сочетании с кларитромицином, или джозамицином, или нифурателом) с добавлением четвертого компонента — висмута трикалия дицитрата 120 мг 4 раза в день или 240 мг 2 раза в день пррдолжительностью 10-14 дней.
Третий вариант (при аллергии к препаратам пенициллинового ряда) — классическая квадротерапия.
Один из ИПП в стандартной дозировке, висмута трикалия дицитрат по 120 мг 4 раза в день, метронидазол по 500 мг 3 раза в день, тетрациклин 500 мг 4 раза в день в течение 10—14 дней.
Четвертый вариант (рекомендуется только в ситуациях, при которых полноценная терапия невозможна, — поливалентная аллергия к антибиотикам, сопутствующая патология гепатобилиарной системы и категорический отказ пациента от приема антибиотиков).
- A. Висмута трикалия дицитрат по 120 мг 4 раза в день (или 240 мг 2 раза в день) за 30—40 минут до приема пищи и на ночь в течение 28 дней. При наличии болевого синдрома — короткий курс ИПП.
- Б. Один из ингибиторов протонной помпы в стандартной дозировке в сочетании с 30%-ным водным раствором прополиса (100 мл два раза в день натощак) в течение 14 дней.
- B. Один из ингибиторов протонной помпы в стандартной дозировке в сочетании со щелочной углекислой хлоридной-гидрокарбонатной натриевой или хлоридной-натриевой питьевой минеральной водой (по 150—200 мл три раза в день за 90 минут до приема пищи в дегазированном и подогретом до 38 °С виде) и пробиотиками, содержащими некоторые штаммы Lactobacillus acidophilus и Bifidobacterium spp., в стандартных дозах в течение одного месяца. (Прим.: прием щелочной углекислой хлоридной-гидрокарбонатной натриевой или хлоридной натриевой питьевой минеральной воды в течение одного месяца возможен и в качестве адъювантной терапии к стандартной эрадикационной схеме).
- Г. Один из ингибиторов протонной помпы в стандартной дозировке в сочетании с пробиотиками, содержащими некоторыми штаммы Lactobacillus acidophilus и Bifidobacterium spp. в стандартных дозах в течение одного месяца.
Пятый вариант (при наличии атрофии слизистой оболочки желудка с ахлоргидрией, подтвержденной при внутрижелудочной рН-метрии).
Амоксициллин (1000 мг 2 раза в день) в сочетании с кларитромицином (500 мг 2 раза в день), или нифурателом (400 мг 2 раза в день), или джозамицином (1000 мг 2 раза в день) и висмута трикалия дицитрат (120 мг 4 раза в день или 240 мг 2 раза в день) продолжительностью 10—14 дней.
Вторая линия антихеликобактерной терапии
Проводится при отсутствии эрадикации Helicobacter pylori после лечения больных одним из вариантов терапии первой линии.
Первый вариант (классическая квадротерапия). Один из ИПП в стандартной дозировке, висмута трикалия дицитрат по 120 мг 4 раза в день, метронидазол по 500 мг 3 раза в день, тетрациклин 500 мг 4 раза в день в течение 10—14 дней.
Второй вариант. Один из ИПП в стандартной дозировке, амоксициллин (500 мг 4 раза в день или 1000 мг 2 раза в день) в сочетании с нитрофурановым препаратом: нифурателом (400 мг 2 раза в день) или фуразолидоном (100 мг 4 раза в день), и висмута трикалия дицитрат (120 мг 4 раза в день или 240 мг 2 раза в день) продолжительностью 10-14 дней.
Третий вариант. Один из ИПП в стандартной дозировке, амоксициллин (500 мг 4 раза в день или 1000 мг 2 раза в день), левофлоксацин (500 мг 2 раза в день) в течение 10—14 дней.
Третья линия антихеликобактерной терапии
При отсутствии эрадикации Helicobacter pylori после лечения препаратами второй линии рекомендуется подбор терапии только после определения чувствительности Helicobacter pylori к антибиотикам.
Особые указания
При сохранении язвенного дефекта по результатам контрольной эзофагогастродуоденоскопии на 10—14-й день от начала лечения рекомендовано продолжить цитопротективную терапию висмута трикалия дицитратом (120 мг 4 раза в день или 240 мг 2 раза в день) и/или ИПП в половинной дозе в течение 2—3 недель. Пролонгированная терапия висмута трикалия дицитратом показана также в целях улучшения качества послеязвенного рубца и скорейшей редукции воспалительного инфильтрата.
Проведение эрадикации Helicobacter pylori беременным не показано.
Медикаментозная терапия язвенной болезни желудка и двенадцатиперстной кишки, не ассоциированной с Helicobacter pylori
Отсутствие Helicobacter pylori должно быть подтверждено двумя методами при обязательном условии отсутствия терапии ИПП, Н2-блокаторами, антибиотиками или препаратами висмута в течение месяца перед проведением теста.
Антисекреторные препараты: один из ингибиторов протонной помпы (омепразол 20 мг 2 раза в день, лансопразол 30 мг 1—2 раза в день, пантопразол 40 мг 1—2 раза в день, эзомепразол 20—40 мг 1—2 раза в день, рабепразол 20 мг 1—2 раза в день) или блокаторы Н2-рецепторов (фамотидин 20 мг два раза в день) в течение 2—3 недель
Гастропротекторы: висмута трикалия дицитрат (120 мг 4 раза в день), сукральфат по 0,5—1,0 г 4 раза в день, мизопростол 200 мкг 4 раза в день — 14—28 дней
Антациды могут применяться в комплексной терапии в качестве симптоматического средства и в монотерапии (до проведения рН-метрии и диагностики Helicobacter pylori).
Список сокращений
АСК – ацетилсалициловая кислота
ГЭР – гастроэзофагеальный рефлюкс
ГЭРБ – гастроэзофагеальная рефлюксная болезнь
ЖКТ – желудочно-кишечный тракт
ИПП – ингибитор протонной помпы
ФД функциональная (неязвенная) диспепсия
Нр – Helicobacter pylori
ПЦР – полимеразная цепная реакция
НПВП – нестероидные противовоспалительные заболевания
ХГ – хронический гастрит
XIII съездом НОГР (Санкт-Петербургским) 12 марта 2013 года, утверждены также:
Стандарты диагностики и лечения кислотозависимых и ассоциированных с Helicobacter pylori заболеваний. Хронический гастрит // Вестник практического врача. Спецвыпуск. – 2013. — № 3. С. 12-14.
Стандарты диагностики и лечения кислотозависимых и ассоциированных с Helicobacter pylori заболеваний. Гастроэзофагеальная рефлюксная болезнь // Вестник практического врача. Спецвыпуск. – 2013. — № 3. С. 6-9.
Источник
