Прободная язва подвздошной кишки
Прободение кишечника (перфорация) – это образование сквозного отверстия его стенки с выходом содержимого в брюшную полость. Патология развивается на фоне заболевания кишечника или в результате травмы живота. Перфорация кишечника вызывает гнойное воспаление брюшины (перитонит) и без хирургического вмешательства приводит к гибели пациента.
Симптомы
Прободение кишечника – острое состояние, пациент обычно называет точное время начала симптомов. Клиническая картина болезни включает две последовательные стадии: первичного шока (первые 6 часов после перфорации) и перитонита.
Стадия первичного шока
Изменения в организме по механизму развития напоминают шок. Кишечное содержимое изливается в брюшную полость, раздражает и повреждает брюшину.
-
 интенсивные режущие боли, которые вначале локализуются в зоне перфорации, затем распространяются по всему животу;
интенсивные режущие боли, которые вначале локализуются в зоне перфорации, затем распространяются по всему животу; - поверхностное дыхание;
- напряжение мышц живота;
- холодный пот;
- снижение артериального давления.
Стадия перитонита
Нарушается чувствительность нервных окончаний брюшины, бактериальная флора кишечного содержимого приводит к гнойному воспалению в брюшной полости.
-
 боли становятся менее интенсивными;
боли становятся менее интенсивными; - сухость во рту, жажда;
- многократная рвота;
- вздутие живота;
- лихорадка;
- слабость.
Клиника зависит от локализации и размера дефекта. Чем он выше и больше, тем ярче выражены симптомы. Наиболее остро и тяжело протекает перфорация двенадцатиперстной кишки.
Бывает, что маленькое отверстие в стенке кишки прикрывается долей печени или прядью сальника. Содержимое кишечника перестаёт вытекать в брюшную полость, и патологический процесс ограничивается. Самочувствие пациента улучшается. В дальнейшем на этом месте формируется абсцесс.
Причины
-
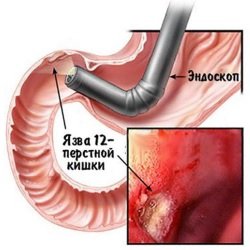 Язвенная болезнь двенадцатиперстной кишки. Перфорация язвы – одно из грозных осложнений заболевания. Чаще встречается у мужчин в возрасте 30-40 лет.
Язвенная болезнь двенадцатиперстной кишки. Перфорация язвы – одно из грозных осложнений заболевания. Чаще встречается у мужчин в возрасте 30-40 лет. - Опухоли. Изъязвление и распад новообразований кишечника приводит к прободению в зоне поражения.
- Неспецифический язвенный колит – хроническое заболевание, при котором в толстой кишке образуются множественные язвы. Перфорация кишечника возможна при обострении патологии и токсическом расширении кишки (мегаколон).
- Болезнь Крона – тяжёлое аутоиммунное поражение всех отделов кишечника. В стенках кишки развивается гранулематозное воспаление, язвы.
- Дивертикулит – воспаление дивертикулов – грыжевидных выпячиваний ободочной кишки. Нарушение структуры, истончение стенки способствует перфорации.
- Кишечная непроходимость. В поздней стадии заболевания развивается некроз кишки, возможен ее разрыв.
- Инородные тела. Кости с острыми краями, иголки, гвозди при движении по пищеварительному тракту могут повредить его стенки. При случайном проглатывании инородного тела обратитесь за медицинской помощью.
- Травмы живота – ножевые и огнестрельные ранения, закрытые повреждения.
- Ятрогенные причины – перфорация во время диагностических и лечебных манипуляций: ректоскопии, колоноскопии. Осложнение возникает при выраженных изменениях стенки органа, удалении полипов.
Диагностика
Пациенты с подозрением на перфорацию кишечника должны быть немедленно доставлены в хирургический стационар.
Сбор анамнеза и осмотр
Врач ставит диагноз на основании следующих клинических данных:
-
 острое начало болезни, типичные симптомы;
острое начало болезни, типичные симптомы; - наличие заболевания, которое может приводить к перфорации;
- гримаса боли на лице пациента;
- язык сухой, с белым налётом;
- неподвижное положение, лёжа на спине или на боку, ноги приведены к животу; попытка изменить позу усиливает боль;
- живот доскообразный, не участвует в дыхании;
- при пальпации – напряжение мышц, резкая болезненность, симптомы раздражения брюшины;
- при аускультации (прослушивании) живота – резкое ослабление или отсутствие перистальтики.
Лабораторные методы
- Общий анализ крови – при перитоните увеличивается количество нейтрофильных лейкоцитов и СОЭ.
- Общий анализ мочи – высокая относительная плотность, следы ацетона.
- Биохимия крови – электролитные нарушения, повышение острофазовых показателей.
Инструментальные методы
- Обзорная рентгенограмма живота – основной метод диагностики прободения кишечника. В 80% случаев на рентгенограмме выявляют газ, попавший в брюшную полость через отверстие в стенке органа. Исследование проводят в положении стоя или лёжа на левом боку. При перфорации на фоне кишечной непроходимости на снимке видны уровни жидкости – чаши Клойбера.
-
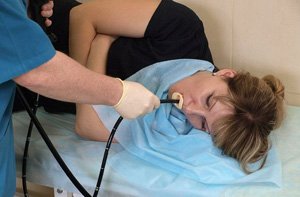 ФГДС – назначают при отрицательном результате рентгенографии. С помощью эндоскопии выявляют язвенный дефект, оценивают его состояние. Если после нагнетания воздуха боль в животе усиливается, делают повторную рентгенограмму.
ФГДС – назначают при отрицательном результате рентгенографии. С помощью эндоскопии выявляют язвенный дефект, оценивают его состояние. Если после нагнетания воздуха боль в животе усиливается, делают повторную рентгенограмму. - Компьютерная томография (КТ) – на серии снимков выявляют свободную жидкость и газ в животе, перфорационное отверстие.
- УЗИ – обнаруживают жидкость и газ за пределами кишечника, абсцессы.
- Диагностическая лапароскопия – миниоперация, эндоскопический осмотр брюшной полости через небольшие разрезы на животе. При прободении выявляют экссудат.
Лечение
При перфорации кишечника с перитонитом показана неотложная операция, единственное противопоказание к ней – состояние агонии у пациента. Чем раньше проведено хирургическое вмешательство, тем лучше результаты лечения и прогноз.
При ограниченной перфорации, удовлетворительном состоянии пациента, сформировавшемся инфильтрате размером до 4 см проводят консервативное лечение.
Хирургическое лечение
Операцию выполняют под общим наркозом. На этапе подготовки опорожняют желудок с помощью зонда. После лапаротомии (разреза живота) находят отверстие в кишке. Объём вмешательства зависит от локализации поражения, времени от начала заболевания, состояния пациента, квалификации врача.
Методики операций
- Иссечение язвы – проводят при локализации дефекта в дуоденальной зоне и отсутствии разлитого перитонита. Язву и привратник желудка удаляют в пределах здоровых тканей, ушивают, делают пластику привратника и ваготомию (рассечение блуждающего нерва).
-
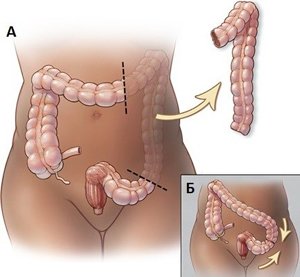 Ушивание дефекта кишки – проводят при диаметре отверстия не более 5 мм, мягких краях язвы и длительности заболевания до 6 часов. Накладывают двухрядный шов в поперечном направлении. При локализации отверстия на передней стенке 12-перстной кишки возможна лапароскопическая операция.
Ушивание дефекта кишки – проводят при диаметре отверстия не более 5 мм, мягких краях язвы и длительности заболевания до 6 часов. Накладывают двухрядный шов в поперечном направлении. При локализации отверстия на передней стенке 12-перстной кишки возможна лапароскопическая операция. - Резекция кишки с наложением анастомоза – делают при перфорации тонкой кишки. Иссекают поражённый участок, соединяют отрезки кишки (накладывают анастомоз).
- Резекция кишки с выведением колостомы – проводят при прободении толстой кишки. Удаляют поражённый участок, отрезок кишки выводят на брюшную стенку. Пациенту в течение нескольких месяцев придётся пользоваться калоприёмником. Затем колостому ушивают и накладывают анастомоз.
Важный этап оперативного лечения по поводу перфорации – промывание брюшной полости от кишечного содержимого. Для оттока экссудата из полости брюшины ставят дренажи.
Восстановительный период
В послеоперационном периоде контролируют диурез и отделяемое по дренажам. При удовлетворительном состоянии пациента для профилактики осложнений рекомендуют раннюю активизацию. После выхода из наркоза пациентам советуют свободно разгибать и сгибать руки, глубоко дышать; через сутки – вставать и делать дыхательную гимнастику.
Питание и жидкость:
- на второй день после операции разрешают пить (не более полстакана за сутки);
- к 4 дню увеличивают объём жидкости до 4-5 стаканов в сутки: кисель, чай, бульон, компоты, овощные отвары;
- на 5 день добавляют протёртые жидкие каши, творог, слизистые супы;
- через неделю в рацион вводят протёртое мясо кролика, индейки, телятину.
Дальнейшую диету назначают в зависимости от фонового заболевания и объёма проведенной операции.
При гладком течении восстановительного периода швы снимают на 8-10 сутки. Длительность стационарного лечения составляет 14-15 дней.
Медикаментозная терапия
Лекарственную терапию проводят с целью предоперационной подготовки, стабилизации состояния пациента, для профилактики осложнений в послеоперационном периоде.
-
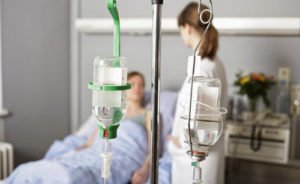 Инфузионная терапия – вводят растворы для дезинтоксикации, восстановления гемодинамики, электролитного баланса. Основные препараты: Гемодез, Раствор Рингера, Рингера-Локка, Декстроза, Реополиглюкин.
Инфузионная терапия – вводят растворы для дезинтоксикации, восстановления гемодинамики, электролитного баланса. Основные препараты: Гемодез, Раствор Рингера, Рингера-Локка, Декстроза, Реополиглюкин. - Антибиотики – средства для борьбы с инфекцией. Назначают лекарства широкого спектра и их комбинации: цефалоспорины, аминогликозиды, фторхинолоны, имипинемы.
- Сердечные гликозиды – препараты для лечения сердечной недостаточности; внутривенно вводят Строфантин, Коргликон.
- Обезболивающие – средства для борьбы с болевыми ощущениями. В течение 3 суток после хирургического вмешательства назначают наркотические анальгетики (Промедол), далее – Анальгин+Димедрол.
- Дыхательные аналептики – применяют в послеоперационном периоде для стимуляции дыхательного центра: Сульфокамфокаин, Кордиамин.
- Ингибиторы холинэстеразы. Для активизации перистальтики кишечника назначают препарат Прозерин.
Осложнения, возможные исходы
После операции по поводу перфорации кишечника возможны осложнения:
- Пневмония – воспаление лёгких из-за снижения их вентиляции при низкой двигательной активности пациента.
- Абсцессы брюшной полости – гнойные осложнения, связанные с недостаточной санацией брюшной полости, устойчивостью бактериальной флоры к антибиотикам, снижением иммунитета.
- Нарушение моторики пищеварительного тракта – гастростаз, парез кишечника, проявляется рвотой и отсутствием стула.
- Несостоятельность швов – связана с инфекционным процессом, нагноением.
Результаты лечения зависят от длительности заболевания, размеров прободения, возраста пациента, наличия сопутствующей патологии. Послеоперационная летальность при перфорации кишечника составляет от 1,3 до 19,4%, а при развитии гнойного перитонита достигает 30%. Причины смерти: послеоперационные осложнения и декомпенсация хронических болезней.
При обращении к врачу в течение первых 6 часов после прободения кишки – прогноз благоприятный. В дальнейшем пациенты должны находиться на диспансерном учёте у гастроэнтеролога.
Источник
Литература остается бедной сообщениями о неспецифических язвах тонкой кишки. Первая обстоятельная работа в отечественной литературе, посвященная этому вопросу, принадлежит С. М. Рубашеву (1928). К 1961 году нам удалось найти описание 47 случаев неспецифических язв тонкой кишки. С. 3. Клецкин и Б. А. Берлинских к 1965 году собрали в отечественной литературе 130 случаев и добавляют свои 9 (всего 139). В последующем появилось описание еще 29 наблюдений: Д. В. Федоткин, Е. Л. Кеннг (1967) — 9, А. Г. Кутепов (1968) — 19, П. А. Саженин, В. С. Курко (1974) — 1. Надо полагать, что это не исчерпывающие, но близкие к истине данные — в отечественной литературе описано около 200 язв тонкой кишки. Так же редко это заболевание встречается и в других странах. Watson к 1963 году в мировой литературе нашел описание всего 170 случаев неспецифических язв тонкой кишки (Anderson, Drake, Beal, 1966).
Язва тонкой кишки имеет много синонимов: идиопатическая, неспецифическая, пептическая, триптическая, простая, круглая — больше названий, чем число больных, встречающихся каждому хирургу. По нашему мнению, для простоты и удобства это заболевание надо называть «язва тонкой кишки» без поясняющих слов по аналогии с язвенной болезнью другой локализации (например, желудка). Это имеет смысл еще и потому, что язвенная болезнь тонкой кишки имеет много общего с язвенной болезнью желудка (К. Д. Тоскин, 1955). Язвы тонкой кишки чаще встречаются у мужчин в возрасте от 30 до 60 лет. Причины язв тонкой кишки не выяснены. У многих больных заболевание можно увязать с длительным нарушением режима питания, частым приемом крепких спиртных напитков и другими отрицательными влияниями на функциональное состояние желудочно-кишечного тракта и защитные реакции организма. Некоторые авторы (Dyck, 1963) тяжелое прогрессирующее течение пенетрирующей язвы тонкой кишки связывают с резким повышением содержания соляной кислоты в желудочном соке. Придается значение гетеротопии слизистой желудка. Иногда острые язвы тонкой кишки возникают после операций на желудке (Alnor, Ehlers, 1962), после аппендэктомии (С. 3. Клецкин, Б. А. Бердинских, 1968), при рецидиве рака желудка (В. И. Русаков, 1961), после ушибов живота. По-видимому, имеют значение мощные нервнорефлекторные влияния, так как описаны язвы и некрозы кишки, связанные с повреждениями головного мозга (Н. Н. Бурденко, В. Н. Могильницкий, Л. О. Корст и др.) и с мозговыми расстройствами, обусловленными нарушением сердечно-сосудистой деятельности (С. 3. Клецкин, Б. А. Бердинских; Anderson, Drake, Beal. 1966). С. 3. Клецкин и Б. А. Бердинских описали случай прободения двух язв тонкой кишки у больного с ранением легкого и сердца. Приведенные данные аналогичны таковым при стрессовых язвах желудка.
Локализация язв тонкой кишки

Язва тонкой кишки . МЦПК . Русаков В.И. 1996
Патогенез язвенной болезни тонкой кишки своеобразен и существенно отличается от патогенеза язвы желудка и двенадцатиперстной кишки. Особенностью патогенеза язв тонкой кишки является их склонность к быстрому разрушению стенки органа, что обусловливает очень частое прободение и осложнение массивным кровотечением. К пенетрации язвы тонкой кишки не склонны. Описаны лишь единичные случаи пенетрации язв в верхних отделах кишки. Бурное течение процесса, частые прободения, иногда сопровождающиеся кровоизлияниями в брыжейку и стенку кишки, вынуждают думать об участии аллергических факторов в этиологии и патогенезе язв тонкой кишки. Хронические язвы при рубцевании и развитии перипроцесса могут быть причиной обтурационной или странгуляционной непроходимости кишечника.
Приведем одно из своих наблюдений, относящееся к периоду работы в Новосибирске.
Больной П., 44 лет (история болезни 671) был доставлен в хирургическое отделение 1-й клинической больницы машиной скорой помощи 08.05.52 в 13 час. 20 мин. в алкогольном опьянении с жалобами на схваткообразные боли в животе и рвоту. Больной среднего роста, несколько пониженного питания, стонет, стой периодами усиливается до крика, что совпадает с двигательным беспокойством, выражающимся в принимании причудливых поз в поисках положения, облегчающего страдания. Наблюдается рвота мутноватой жидкостью с зеленоватым оттенком. На вопросы отвечает невнятно. Удалось только узнать, что накануне вечером выпил много водки. Очнулся утром от болей в животе. Раньше никогда болей в животе не было.
Общее состояние больного средней тяжести. Пульс ритмичный, удовлетворительного наполнения, 78 ударов в одну минуту. Границы сердца в нормальных пределах, тоны несколько приглушены, но чистые. Легкие без изменений.
Язык густо обложен серовато-коричневым налетом, сухой. Много зубов отсутствует. Живот плоский, верхняя половина слегка участвует в акте дыхания. При пальпации отмечается резкая болезненность в нижней половине живота. Симптом Щеткина-Блюмберга неопределенный. При перкуссии найдено укорочение звука в левой подвздошной области. Печеночная тупость сохранена. Пальпировать органы брюшной полости невозможно из-за резкого напряжения мышц передней брюшной стенки. Аускультативно — тишина. Ампула прямой кишки пуста, слева пальпируется болезненное эластическое образование, напоминающее по форме кишку.
С диагнозом «непроходимость кишечника, перитонит» больной взят на операционный стол.
Операция. Под эфирным наркозом нижним срединным разрезом послойно вскрыта брюшная полость, из которой выделилось большое количество мутной геморрагической жидкости зловонного запаха. Прилежащие петли топкой кишки резко гиперемированы с фибринозно-гнойным налетом. На одной из петель подвздошной кишки найдено отверстие округлой формы в диаметре до 2,5 см. Края перфоративного отверстия неровные, окаймлены выступающей слизистой, серозная оболочка утолщена и уплотнена. В просвете кишки видны рыхлые сгустки крови. В малом тазу — большое количество гнойно-слизистой жидкости с примесью кишечного содержимого и остатков непереваренной пищи (куски помидоров, яичная скорлупа). По всему кишечнику и брыжейке имеется множество мелких кровоизлияний. У корня брыжейки подвздошной кишки близ перфоративного отверстия большое кровоизлияние, выступающее в виде колбасовидного образования длиной до 10 см. После туалета брюшной полости произведена резекция кишки на протяжении 8 см с последующим наложением подвесной энтеростомии на малоизмененный участок подвздошной кишки. В брюшную полость введено 400000 ЕЛ пенициллина. Подведены две резиновые полоски к боковым свалам живота и одна в малый таз. Ушивание раны. Послеоперационный период протекал без осложнений. 23.06 52 больной выписан из клиники в хорошем состоянии.
Микроскопическое исследование препарата — в краях язвы имеется некроз тканей и пропитывание лейкоцитами. Специфических изменений не найдено.
Язвы чаще всего локализуются в подвздошной кишке, но встречаются и в других ее отделах (рис. 59). По данным К. Д. Тоскина (1955), у половины больных язвы локализуются в терминальном отделе подвздошной кишки и у 1/3 — в начальном отделе тощей. Как правило, язвы одиночные. А. Г. Кутепов (1968) из 19 больных у 15 обнаружил одиночную язву, у 2 — две язвы и у 3 — три (все прободные). Размер язв — от 0,5 до 1,5-2,5 см.
Клиническая картина неосложненных язв тонкой кишки невыразительна: периодические боли в животе, усиливающиеся иногда после приема пищи, порою поносы, вздутие живота, «ощущение перистальтики» и другие симптомы, которые могут быть и при многих других заболеваниях,
Основным проявлением язвы тонкой кишки является прободение в брюшную полость. Провоцирующими моментами могут служить обильная еда, спиртные напитки, физическая нагрузка. Примерно у половины больных заболевание начинается внезапно среди полного здоровья.
Все авторы пишут о невозможности дооперационной диагностики прободной язвы тонкой кишки, что объясняется скорее всего исключительной редкостью заболевания и малым знакомством врачей с этой болезнью. Конечно, невозможно отдифференцировать прободение неспецифической язвы и, например, прободение доброкачественной опухоли тонкой кишки. Но локализацию прободения в ряде случаев определить можно.
Заболевание начинается внезапными болями в животе, которые больные сравнивают с ударом ножа. Боли чаще всего бывают в нижней половине живота, но нередко — и в эпигастрии. Больные занимают вынужденное положение, стонут от болей, которые в отличие от прободной язвы желудка, сопровождаются повторными мучительными рвотами. Живот становится доскообразным, язык быстро сохнет, вначале замедленный пульс резко учащается, нарастает интоксикация — развивается разлитой перитонит, с которым и доставляют больного в стационар.
У больных с прободными язвами тонкой кишки интоксикация нарастает очень быстро. За короткий промежуток времени развиваются большие изменения в формуле белой крови. При небольшом увеличении или нормальном числе лейкоцитов наступает резкий сдвиг влево, исчезают эозинофилы, значительно снижается число лимфоцитов и моноцитов, что свидетельствует об угнетении защитных реакций организма. Следовательно, характерными симптомами для прободной язвы тонкой кишки являются внезапные кинжальные боли (это бывает и при прободении стенки желудка) и рвота (что при прободной язве желудка бывает очень редко).
У меньшей части больных первым проявлением язвы тонкой кишки является массивное кровотечение. Клиническая картина зависит от интенсивности кровотечения и особенностей реакций больного. Feszler (1964) считает, что у 4,5% больных массивные желудочно-кишечные кровотечения связаны с язвами тощей кишки. Клиническая картина у некоторых больных складывается из двух осложнений: прободения и массивного кровотечения.
Рубцовые сужения просвета кишки и деформации вызывают симптоматику постепенно нарастающей клиники кишечной непроходимости. Язвы, сопровождающиеся пенетрацией и перипроцессом, могут дать картину острой кишечной непроходимости, особенно тяжело протекающей при локализации язвы в верхних отделах тонкой кишки.
Диагностика хронических язв тонкой кишки практически невозможна. Язвы, осложненные перфорацией, кровотечением или непроходимостью кишечника, тоже распознаются плохо. Больные, как правило, оперируются с диагнозом «прободная язва желудка», «острый аппендицит», «непроходимость кишечника», а при массивных кровотечениях чаще всего думают о язве двенадцатиперстной кишки или распадающейся опухоли.
Отправным моментом в диагностике прободных язв тонкой кишки могут служить кинжальные боли внизу живота, повторная рвота, явления перитонита и газ в брюшной полости. Воздух в брюшной полости выявляется примерно у 40% больных (Д. В. Федоткин, Е. А. Кениг, 1967).
В диагностике должен быть использован весь комплекс исследований больного с острой патологией живота. Важнейшим условием должно быть выполнение основного правила неотложной хирургии: при симптоматике перитонита — немедленная операция. Диагноз в таких случаях уточняется на операционном столе. Диагностическая ошибка хирурга, не распознавшего причину перитонита, не принесет никакого вреда больному. Опасны ошибки тактические, промедление с операцией. У больных с прободными язвами тонкой кишки промедление в операции особенно опасно, так как перитониты у них развиваются быстро, бурно и дают очень высокую летальность даже после операций в первые часы после прободения.
Особую группу составляют больные с прободными язвами тонкой кишки, развившимися после операций на желудке или других органах брюшной полости (стрессовые язвы). Alnor, Ehlers (1962) оперировали 40 больных с такими язвами и заметили у ряда больных склонность к рецидивироваиию язвенного процесса.
Лечение зависит от формы язвы. Хронические язвы не распознаются, а потому целенаправленного лечения обеспечить невозможно. Прободные язвы подлежат немедленному оперативному лечению. Еще раз обращаем внимание на тяжесть и быстроту развития перитонита у больных с прободными язвами тонкой кишки. Это недостаточно расшифрованная сторона патогенеза.
Операция заключается в ушивании перфоративного отверстия. Следует перед ушиванием иссечь язву, так как возможно повторное прободение. Резекцию кишки делать не следует, это значительно утяжеляет операцию и ухудшает исходы. Показанием к резекции служат большие изменения стенки кишки, перегибы, рубцовые сужения, инфильтраты, подозрение на раковый или специфический процесс. Рану кишки после иссечения язвы ушивают в поперечном направлении двухэтажным швом. Необходимо выполнить тщательный туалет брюшной полости, при выраженных перитонитах промыть ее растворами антибиотиков с 0,8%-ным раствором метилурацила, дренировать резиновыми полосками и синтетическими трубками, а при разлитых перитонитах с гнойным экссудатом и фибринозными наложениями обеспечить постоянное или периодическое промывание брюшной полости. Целесообразно назначение ингибиторов протеиназ и десенсибилирующих средств.
Большие трудности может представить операция при пенетрации язвы в соседние органы, наличии инфильтратов и межкишечных свищей. В этом отношении представляет большой интерес наблюдение Dyck (1963). Больному 40 лет по поводу прободной язвы тощей кишки в 16 см от связки Трейца была произведена резекция кишки с наложением анастомоза бок в бок. Из-за плотных краев ушить язву было невозможно. Через 7 месяцев выполнена повторная операция по поводу каллезной язвы, пенетрирующей в поперечную ободочную кишку и ее брыжейку- резекция поперечной и тонкой кишок. Через 7 с половиной месяцев больной умер от прогрессирующих анемии и истощения. На секции была обнаружена кровоточащая язва анастомоза тонкой кишки и сообщение (свищ) с толстой кишкой.
Кровоточащие язвы требуют частичной или циркулярной резекции кишки. Суженные отделы кишки подлежат резекции с наложением анастомоза конец в конец.
Результаты лечения перфоративных язв тонкой кишки неудовлетворительные. Летальность достигает 50% (К. Д. Тоскин; Д В. Федоткин, Е. А. Кениг, 1967; С, 3. Клецкин, Б. А. Бердинских, 1968). Видимо, это объясняется тяжелым состоянием больных и запущенностью перитонита. У Д. В. Федоткина, Е. А. Кенига из 9 оперированных умерло два, поступивших к концу суток после перфорации. У А. Г. Кутепова из 19 больных умерло 4. Летальность очень высокая и не вполне понятная. А. В. Габай объясняет это поздним оперативным вмешательством из-за неясности клинической картины, но с этим трудно согласиться, так как острый перитонит любой этиологии является показанием к немедленной лапаротомии.
Источник
