Заболевание язва в гинекологии

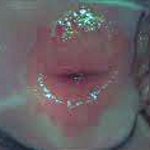
Послеродовая язва шейки матки – ограниченный раневой дефект слизистой оболочки и подлежащих тканей шейки матки, возникший на месте внутренних послеродовых разрывов или ран. Течение послеродовой язвы шейки матки характеризуется местной инфекционно–воспалительной реакцией, субфебрилитетом, явлениями кольпита, вульвита. Диагностика послеродовой язвы шейки матки основывается на проведении гинекологического осмотра, кольпоскопии, исследовании мазков. Лечение язвенного дефекта шейки матки местное – наложение салфеток с гипертоническим раствором, ферментами, антибактериальными мазями.
Общие сведения
Послеродовая язва шейки матки непосредственно связана с процессом родоразрешения и инфицированием родовых путей. Послеродовую язву шейки матки относят к ограниченным формам послеродовой инфекции, которая развивается на фоне травмирования шейки матки при стремительных, затяжных или оперативных родах через естественные родовые пути.
Внутренние разрывы на шейке матки чаще всего образуются в конце первого периода родов при не полностью открытой шейке и могут служить входными воротами для инфекции. Вследствие инфицирования трещин или разрывов слизистой цервикального канала может сформироваться послеродовая язва шейки матки. На ее поверхности происходит некроз тканей с образованием гнойного налета, развивается отек и гиперемия близлежащих тканей.
Послеродовая язва шейки матки рассматривается как определенный этап развития единого инфекционного процесса в организме родившей женщины. На стадии послеродовой язвы шейки матки инфекция локализована в пределах матки, но при обширном поражении и неправильном лечении может привести к развитию осложнений, вплоть до генерализованной септической формы. Процессы заживления послеродовой язвы шейки матки нередко бывают нарушены и значительно замедлены, что может привести к хронизации воспаления.
Послеродовая язва шейки матки
Причины образования послеродовой язвы шейки матки
Послеродовая язва шейки матки развивается при проникновении микроорганизмов на поверхность послеродовой раны цервикального канала. Появление послеродовой язвы шейки матки может вызывать патогенная микрофлора: гонококки, трихомонады, хламидии, микоплазмы. При снижении иммунитета возбудителями послеродовой язвы шейки матки могут выступать условно-патогенные микроорганизмы: золотистый стафилококк, гемолитические и анаэробные стрептококки, лактозонегативные энтеробактерии (протей, клебсиелла), гемолизирующая кишечная палочка, облигатные и факультативные анаэробы (клостридии, бактероиды; пептококки, пептострептококки и др.), а также ассоциации микроорганизмов.
Факторами риска развития послеродовой язвы шейки матки являются осложнения родовой деятельности: преждевременное излитие амниотических вод, затяжные роды при крупном плоде, маточные кровотечения в процессе родов и раннем послеродовом периоде, оперативные роды с травмой родовых путей (родовая травма), длительный безводный интервал в родах.
Нарушение санитарно-эпидемиологического режима, инвазивная диагностика во время беременности и родов (трансцервикальный амниоцентез и амниоскопия, прямая электрокардиография плода), хирургическое лечение истмико — цервикальной недостаточности, частые влагалищные исследования при разрыве оболочек плодного яйца и ручное обследование полости матки) могут служить причинами послеродовых осложнений, в т. ч. послеродовой язвы шейки матки. Наличие у роженицы хронических инфекций половых органов способствует развитию воспалительного процесса на месте послеродовой травмы и формированию послеродовой язвы шейки матки.
Симптомы послеродовой язвы шейки матки
Послеродовая язва образуется на месте послеродовой травмы шейки матки обычно на 3 – 4 сутки после родов. Местная симптоматика послеродовой язвы шейки матки характеризуется наличием плотного гнойного налета серо-желтого цвета на поверхности раны, признаками воспаления (покраснением и отечностью) периферических тканей, кровоточивостью пораженного участка.
Послеродовая язва шейки матки может сопровождаться субфебрильной температурой, болезненностью, общим недомоганием. При распространении инфекции за пределы шейки матки развиваются кольпиты, вульвиты с типичной для них симптоматикой – жжением, белями, зудом, гиперемией слизистой.
Обычно через 4-5 суток температура нормализуется, самочувствие улучшается. При благоприятном течении послеродовой язвы шейки матки происходит очищение раны от налета и ее эпителизация. В противном случае возможна генерализация септической инфекции.
Диагностика послеродовой язвы шейки матки
Диагностика послеродовой язвы шейки матки основывается на клинических симптомах, данных гинекологического осмотра, лабораторных и инструментальных исследований. Гинекологический осмотр с помощью зеркал выявляет раневой дефект на поверхности шейки матки, покрытый фибринозно-гнойным или гнойным налетом, отечность и гиперемию окружающих тканей.
В крови при остром процессе обнаруживается повышение лейкоцитов и СОЭ. Возбудителей послеродовой язвы шейки матки можно установить методом ПЦР — диагностики или бактериологического исследования выделений из цервикального канала. Бакпосев проводят до начала антибактериального лечения. Дополнительно гинеколог может назначить проведение кольпоскопии, ультразвукового исследования, гистероскопии, термографии и др.
Лечение послеродовой язвы шейки матки
При послеродовой язве шейки матки основным методом является местное лечение, которое направлено на удаление гнойного отделяемого, антисептическую обработку раны и ускорение процессов регенерации. Если на шейку матки наложены швы, их необходимо снять на время лечения.
Послеродовую язву шейки матки очищают от гнойных налетов наложением стерильных марлевых турунд с 10% раствором хлорида натрия, фурацилином, мазевыми аппликациями с антибиотиками (хлорамфеникол+ метилурацил, эмульсия синтомицина, мазь Вишневского), некролитическими ферментами (цигерол, трипсин, химотрипсин). Салфетки меняют каждые сутки, до того времени, пока язва не очистится от гноя, — как правило, это занимает несколько дней.
Эпителизация послеродовой язвы шейки матки обычно заканчивается через 10-12 суток. При небольшой поверхности поражения послеродовая язва шейки матки заживает вторичным натяжением, при обширных ранах накладывают швы. После заживления ушитых глубоких разрывов может развиться рубцовая деформация шейки матки. Этот дефект впоследствии корректируют с помощью лазера, радионожа или хирургических методов – конизации шейки матки, бужирования цервикального канала.
Прогноз и профилактика послеродовой язвы шейки матки
Прогноз послеродовой язвы шейки матки в большинстве случаев благоприятный. При своевременном и адекватном лечении послеродовая язва шейки матки очищается от гноя и постепенно эпителизируется. В настоящее время благодаря профилактическим мероприятиям, а также разумной антибактериальной терапии гинекология редко сталкивается с осложнениями на фоне послеродовой язвы шейки матки.
Профилактика послеродовой язвы шейки матки должна включать лечение воспалительных гинекологических и экстрагенитальных заболеваний при планировании беременности, санацию родовых путей, рациональное ведение родов и послеродового периода, обработку послеродовых швов, соблюдение правил асептики, антисептики и личной гигиены.
Источник
Декубитальная язва матки – это разновидность эрозии, которая возникает вследствие нарушения трофики (питания) слизистой оболочки.
Наряду с лучевой эрозией, это одна из разновидностей трофических форм эрозий матки.
Развивается она чаще всего у женщин пожилого возраста с сопутствующим пролапсом тазовых органов.
Причины и механизм развития декубитальной язвы матки
Декубитальная язва шейки матки развивается при выпадении или опущении матки.
В основном она появляется у женщин в постменопаузе.
Развивается язва в результате перегиба кровеносных сосудов и венозного застоя.
Ситуацию усугубляет возрастная гипоэстрогенемия (низкий уровень эстрогенов).
В этом случае атрофические изменения и воспаление многослойного эпителия эктоцервикса ускоряют формирование декубитальной язвы.
В патогенезе заболевания также играет определенную роль бактериальная флора.
Потому что на определенном этапе могут появляться инфекционные осложнения.
Стадии декубитальной язвы
В своем развитии декубитальная язва проходит несколько стадий.
Вначале появляется эритема – это красное пятно.
Затем следует стадия эрозии.
Появляется дефект эпителия шейки матки без признаков воспалительного процесса.
Симптомов, как правило, женщина не ощущает.
После этого, если не предпринимаются никакие лечебные меры, начинается фаза асептического воспаления.
Она проявляется покраснением, отечностью, усилением или появлением болевых ощущений.
Такая декубитальная язва нередко кровоточит.
Затем возможно присоединение вторичной бактериальной флоры.
Это стадия инфекционных осложнений.
Декубитальная язва матки: диагностика
Сама язва обнаруживается при гинекологическом осмотре.
О том, что она имеет трофическое происхождение, свидетельствует сочетание с пролапсом тазовых органов.
Тем не менее, требуется дифференциальная диагностика.
Потому что эрозия может иметь и другое происхождение.
Дифференцируют декубитальную язву в первую очередь с эктопией шейки матки и другими разновидностями эрозий:
- травматической
- ожоговой
- лучевой
- раковой
- специфической
Ожоговая, лучевая и травматическая эрозии исключаются путем сбора анамнеза.
Врач выясняет, были ли у женщины травмы и проходила ли она лучевую терапию.
Специфическая эрозия может быть туберкулезной и сифилитической.
Для исключения туберкулезной язвы достаточно клинического осмотра, так как это инфекционное заболевание обычно поражает всю матку.
Сифилис исключают путем проведения анализа крови на эту инфекцию (ИФА).
Для исключения рака или эктопии проводят:
- мазок на онкоцитологию
- кольпоскопию – осмотр влагалищной части шейки матки при помощи оптического прибора с увеличением в несколько десятков раз
- по показаниям – биопсию (взятие фрагмента ткани на гистологическое исследование)
При присоединении гнойного процесса может быть назначен бактериологический посев с целью определения условно-патогенной флоры и оценки чувствительности к антибиотикам.
Лечение декубитальной язвы матки
В случае обнаружения декубитальной язвы шейки матки лечение преследует несколько целей:
- заживление эрозивно-язвенного дефекта
- предотвращение повторного появления декубитальной язвы
- лечение основного заболевания, приведшего к возникновению трофических нарушений
При декубитальной язве лечение может быть как консервативным, так и хирургическим.
Выбор основных методов терапии зависит от стадии заболевания, особенностей первичной патологии, приведшей к формированию эрозии.
Устранение опущения при декубитальной язве матки
Развивается декубитальная язва при выпадении матки.
Так что одной из основных целей лечения является восстановление правильного анатомического положения репродуктивных органов.
Это требуется для нормализации кровотока в кровеносных сосудах мочеполовой системы.
Язва имеет атрофическое происхождение,
Поэтому восстановление кровоснабжения будет не только способствовать репаративным процессам, но и предотвратит повторное возникновение этого осложнения.
Проводится коррекция положения тазовых органов двумя способами.
Первый – консервативный, он заключается в применении гинекологических пессариев.
Это специальные устройства, которые вводятся во влагалище и помогают удерживать половые органы в анатомически правильном положении.
Но это временная мера.
Как только пессарий будет удален, органы снова опустятся.
Второй метод лечения – радикальный.
Это хирургическая операция, после которой тазовые органы примут правильное положение.
Данный метод лечения рекомендован женщинам с большой ожидаемой продолжительностью жизни.
Поводом для отказа от операции могут быть разве что медицинские противопоказания, старческий возраст или наличие тяжелых заболеваний.
Основные хирургические вмешательства, которые проводятся в случае пролапса тазовых органов:
- укрепление тазового дна
- укорачивание круглых связок матки
- фиксация матки за счет укрепления и транспозиции её связок
- фиксирование выпадающих органов к стенкам таза
- частичная облитерация влагалища
- экстирпация матки
Вид операции врач выбирает, исходя из особенностей клинической ситуации.
Учитывается также возраст женщины, потребность в половых контактах, наличие или отсутствие недержания мочи и т.д.
Декубитальная язва матки: профилактика и лечение гнойных осложнений
Для декубитальных язв характерно выраженное воспаление, иногда с нагноением.
Часто присоединяется вторичная бактериальная флора.
При наличии декубитальных язв в активной фазе воспаления операция для коррекции положения тазовых органов не может быть проведена.
Требуется подготовка.
Вначале нужно уничтожить инфекцию и добиться эпителизации язвы.
Только после этого проводится лечение, направленное на устранение причин её возникновения.
Обычно при наличии декубитальной язвы проводится локальная терапия.
Применяются тампоны, которые смазываются медицинскими препаратами.
Для уничтожения бактериальной флоры или профилактики инфицирования эрозии применяются кремы с антисептиками или антибиотиками (Левомеколь).
С целью ускорения заживления декубитальной язвы используется метилурацил.
Могут использоваться обезболивающие и противовоспалительные препараты с целью уменьшения симптоматики патологического процесса.
Гормональная заместительная терапия при декубитальной язве матки
Не у всех женщин с выпадением или опущением половых органов развивается декубитальная язва.
Но риск её появления значительно увеличивается с возрастом.
Причиной тому является возрастная инволюция гонад.
Яичники вырабатывают всё меньше эстрогенов.
Результатом становится постепенная атрофия слизистой оболочки половых органов.
Поэтому после менопаузы у женщин появляются или начинают быстро прогрессировать декубитальные язвы.
В случае их появления одним их элементов лечения может быть заместительная терапия гормонами.
Она позволяет нормализовать уровень гормонов в крови и улучшить трофические процессы в репродуктивных органах.
Если яичники женщины не вырабатывают эстрогены и прогестерон, то их можно получить в виде медицинских препаратов.
Влияния на организм собственных гормонов и лекарств ничем не отличается.
Помимо увеличения вероятности заживления декубитальной язвы, женщина также получит множество другой пользы от заместительной терапии.
У неё уменьшится вероятность остеопороза и сердечно-сосудистые риски.
Хирургическое лечение декубитальной язвы матки
При тяжелом течении декубитальной язвы с появлением очагов некроза может потребоваться хирургическое лечение.
Оно заключается обычно в конизации шейки матки.
Это операция, при которой участок органа удаляется.
Данное хирургическое вмешательство не влияет на фертильность, качество половой жизни и другие показатели репродуктивного здоровья.
На сегодняшний день эта операция проводится не только при помощи скальпеля.
Бывает конизация матки:
- лазерная
- радиоволновая
- петлевая
Процедура длится обычно 15-30 минут.
Она простая и практически бескровная.
Восстановление после операции длится около 1 месяца.
В первые дни возможны кровянистые выделения, тянущие боли в животе.
Обычно врач назначает антибиотики, чтобы предотвратить инфекционные осложнения.
Как не допустить развития декубитальной язвы матки
Профилактика декубитальной язвы бывает первичной и вторичной.
Первичная предполагает недопущение развития пролапса тазовых органов.
Вторичная профилактика направлена на предотвращение возникновения декубитальной язвы на фоне уже развившегося выпадения или опущения матки.
К мерам первичной профилактики относятся:
- лечебная физкультура
- щадящее консервативное ведение родов
- ушивание разрывов влагалища после родов
- поддержания тонуса мышц тазового дна при помощи упражнений Кегеля
- отказ от тяжелых физических нагрузок
- своевременное лечение экстрагенитальной патологии, которая приводит к повышению внутрибрюшного давления
Если пролапс тазовых органов уже развился, не допустить появление декубитальной язвы можно, если не запускать болезнь.
Следует использовать гинекологические пессарии для поддержания матки в анатомически правильном положении.
Желательно своевременно провести радикальное хирургическое вмешательство для лечения пролапса тазовых органов.
В период постменопаузы нужно использовать гормональную заместительную терапию.
Гормоны улучшают кровоснабжение половых органов и предотвращают изъязвления трофического происхождения.
В случае появления декубитальной язвы, вы можете обратиться в нашу клинику.
Доктор обследует вас и назначит лечение с целью заживления эрозии.
При подозрении на декубитальную язву матки обращайтесь к грамотным гинекологам нашего медицинского центра.
Источник

Женские болезни и их симптомы — об этом мы рассказываем подробно на нашем сайте. Ну а сейчас представим вашему вниманию небольшой обзор самых распространенных женских болезней.
В современном мире, в заботах о своей семье, женщины зачастую перестают уделять внимание своему женскому здоровью. Бессимптомное течение некоторых женских болезней и несвоевременное обращение к врачу может сыграть в дальнейшем роковую роль, и врачебная помощь может быть уже неэффективной. Поэтому, заботясь о своей семье, женщина не должна переставать думать о себе, проявляя такую же заботу к своему женскому здоровью. В медицине проблемами женской половой сферы занимаются врачи-гинекологи, которые рекомендуют женщинами регулярно проходить профилактический осмотр с целью раннего выявления и лечения того или иного заболевания.
Большинство женских болезней по мере своего прогрессирования могут иметь один из трех основных симптомов:
- -расстройство менструальной функции (отсутствие менструаций, нерегулярные менструации, длительные менструальные кровотечения, патологические менструации, дисфункциональные маточные кровотечения и др.),
- -патологические влагалищные выделения,
- -боли внизу живота.
Каждый из этих признаков, а тем более их комбинация, говорит о необходимости посещения врача. Мы рассмотрим на основании этих симптомов самые часто встречающиеся болезни женской половой сферы.
1. Миома матки.
Миома представляет собой доброкачественную опухоль из мышечных волокон матки. Ее размер может составлять от нескольких миллиметров до нескольких сантиметров, что может давать разные клинические проявления, но основной симптом, с которым обращаются к гинекологу-чрезмерно обильные и длительные менструации.

Основной причиной считается повышенный уровень женских половых гормонов (эстрогенов) и хламидиоз, встречается у каждой четвертой женщины на планете в возрасте от 16 до 45 лет. В зависимости от величины опухоли менструальноподобные кровотечения могут происходить 2 или несколько раз в месяц. Постоянная и значительная кровопотеря приводит к развитию анемии, которая проявляется бледностью кожных покровов и слизистых оболочке, повышенной утомляемостью и слабостью. Только очень большие или множественные миомы вызывают болевые ощущения.
2. Эрозия шейки матки (эндоцервикоз).
Является одним из наиболее часто встречаемых заболеваний среди женского населения. Практически 40% всех женщин сталкиваются с эрозией, из них 55% составляют женщины в возрасте до 25 лет. Эрозия шейки матки представляет собой дефект слизистой оболочки наружной части шейки матки, пусковым моментом которой чаще всего является инфекционный воспалительный процесс.
Все это приводит к тому, что изменяется структура слизистой оболочки шейки матки, многослойный эпителий ее в месте повреждения исчезает, а поверхность слизистой оголяется. В итоге образуется истинная эрозия шейки матки.

Обычно через 1-3 недели истинная эрозия заживает или переходит в псевдоэрозию шейки матки, когда многослойный эпителий эрозии замещается цилиндрическим эпителием из цервикального канала шейки матки.
Обычно эрозия протекает бессимптомно и ее обнаруживают при гинекологическом осмотре, очень редко может проявляться кровянистыми выделениями после полового акта. При отсутствии лечения эрозия может перейти в онкологический процесс.
3. Воспаление придатков — яичников и маточных труб (оофорит, сальпингит и сальпингоофорит, или аднексит).
Воспаление придатков матки — яичников и маточных труб — одна из болезней, которой часто пугают матери своих дочерей, предпочитающих модную одежду в холодную погоду.
Это самое часто встречаемое воспалительное заболевание женских половых органов, которое не всегда безвредно проходит.
По статистике около 60% женщин обращается к врачу по поводу воспалительных заболеваний придатков матки. Основными причинами развития воспалительного процесса являются бактерии, особенно гонококк и стрептококк.
При несвоевременном обращении к врачу и отсутствии лечения воспаление придатков грозит осложнениями: примерно каждая пятая женщина по этой причине страдает бесплодием, в 5-10 раз повышен риск развития внематочной беременности, в 5-6% случаев развиваются гнойные осложнения, требующие оперативного лечения.
Заболевание может протекать бессимптомно или они могут быть настолько неявными, что женщина на них не обращает внимания. Но чаще всего основные симптомы воспаления придатков — боль внизу живота, справа или слева в зависимости от локализации воспалительного процесса, нередко отдающая в область заднего прохода или крестец.

Боль может быть приходящей или постоянной, которая исчезает после приема аналгетиков. Но подвох состоит в том, что лекарства только обезболивают, но не устраняют причину заболевания, что чревато переходом воспалительного процесса в хроническую стадию в дальнейшем с развитием осложнений. Также в остром процессе может отмечаться повышение температуры тела до 39С, тошнота и рвота, боли при мочеиспускании.
4. Вагинальный кандидоз, или молочница.
Вагинальный кандидоз, в народе именуемый молочницей, одно из частых заболеваний у женщин, доставляющее им массу неприятных ощущений. Причиной развития болезни являются грибы рода Candida, которые попадают в человеческий организм еще при рождении при прохождении через родовые пути и остаются с нами на всю жизнь, проявляя свою агрессивность лишь при снижении иммунитета. С молочницей хотя бы один или несколько раз в жизни сталкивались многие женщины-около 75%.

Главные признаки вагинального кандидоза — зуд в области влагалища, творожистые выделения и неприятный кислый запах. Кроме того, женщин может беспокоить жжение и боль после полового акта, из-за чего они предпочитают избегать сексуальных отношений.
Молочница может продолжаться долго, с периодами обострений и ремиссий, поэтому нельзя откладывать поход к врачу. Укрепление иммунитета и назначенное врачом лечение помогут быстро справиться со столь неприятным заболеванием.
5. Мультифолликулярные яичники, или синдром поликистозных яичников (СПКЯ).
Этот диагноз ставится, пожалуй, каждой четвертой женщине при посещении гинеколога. По статистике, этим заболеванием страдают от 2,5 до 8% женщин преимущественно в возрасте 25-30 лет. Синдром поликистозных яичников представляет собой заболевание, при котором нарушается процесс созревания фолликулов, овуляция не происходит, а яйцеклетки, которые остаются в них, превращаются в многочисленные кисты.
Часто болезнь развивается спонтанно, но все же основной причиной принято считать наследственный фактор, при котором происходит повышенная выработка андрогенов (мужских половых гормонов) при снижении образования прогестерона. Предрасполагающим фактором является избыточный вес, поэтому самым эффективным способом профилактики является нормализация массы тела.

Основной и единственный симптом этой женской болезни — нерегулярный менструальный цикл. Между менструациями может пройти несколько месяцев. В последнее время на Западе отмечается тенденция на то, что это состояние врачи расценивают ка вариант нормы и не спешат женщине восстанавливать менструальный цикл. Последние исследования пришли к выводу, что СПКЯ не является однозначной причиной бесплодия, как это считалось раньше.

6. Эндометриоз.
Важно знать, что не только синдром поликистозных яичников является иногда причиной нарушения менструального цикла. Данный симптом может быть признаком и другого женского заболевания, например, эндометриоза.
Полость матки выстлана из особенных слизистых клеток, составляющих внутренний слой — эндометрий. Особенность клеток эндометрия состоит в том, что они реагируют на циклические изменения гормонального фона. В частности, если эндометрий растет, появляются утолщения, обильно разрастаются кровеносные сосуды — то таким образом матка готовится к оплодотворению. Если такового не произошло, то большая часть эндометрия отслаивается в определенные дни цикла, и происходит менструальное кровотечение.
Однако иногда по неизвестной причине эндометрий появляется не только в матке, но и за ее пределами, что в медицине называют эндометриозом. В этих клетках происходят такие же изменения, что и в клетках полости матки, однако клинические проявления этого процесса могут быть разные, вплоть до нарушения функции того или иного органа. В основном эндометриоз встречается у женщин репродуктивного возраста в пределах 25-30 лет, в постменопаузе он практически не встречается.

Причины эндометриоза до сих пор до конца не известны, принято думать о генетических мутациях, изменениях на уровне клеточных ферментов и рецепторов к гормонам. Факторами риска являются хирургические манипуляции на половых органах женщины. Эндометриоз может быть генитальным, в пределах половых органов, и экстрагенитальный — в других областях организма.
Генитальный эндометриоз характеризуется разрастанием клеток эндометрия на яичниках, снаружи матки, в области шейки матки или цервикального канала. Типичным симптомом являются кровянистые выделения, появляющиеся за несколько дней до менструации, которые могут продолжаться еще некоторое время спустя после прекращения менструации. Вторым по частоте симптомом является боль в области малого таза, которая может быть постоянной, усиливаться перед менструацией, после похода в туалет, полового акта, а иногда и без видимых на то причин.

Экстрагенитальный эндометриоз диагностируется трудно, поскольку может не иметь никаких признаков или маскироваться под другое заболевание, в зависимости от области расположения клеток эндометрия. Единственным признаком, помогающим в диагностике, может послужить болевые ощущения и обострение состояния в зависимости от дня менструального цикла.
7. Кольпит (вагинит).
Вагинит представляет собой воспаление слизистой оболочки влагалища, причиной которого является бактериальная инфекция-стафилококк, хламидии, микоплазма, гонококк, гемофильная палочка и прочее. Кольпит (вагинит) является одним из самых распространенных заболеваний женских половых органов, поражая преимущественно женщин репродуктивного возраста, ведущих активную половую жизнь, особенно при частой смене половых партнеров.
Типичными симптомами кольпита являются слизистые, слизисто-гнойные, иногда кровянистые выделения в большом количестве из влагалища с неприятным запахом, зуд и жжение в области половых органов, болезненность при мочеиспускании, отечность и покраснение наружных половых органов.

При хроническом процессе симптомы могут быть не ярко выражены, а сам процесс имеет вялотекущий характер. Отсутствие своевременного лечения может способствовать распространению воспалительного процесса вверх и привести к воспалению полости матки (эндометрит), маточных труб (сальпингит) и яичников (оофорит). Поэтому нельзя откладывать лечение на потом, а при первых симптомах обратиться к врачу.

8. Нарушение менструального цикла.
Само по себе нарушение менструального цикла болезнью не является. Это в первую очередь симптом, говорящий о том, что в организме женщины имеются определенные проблемы.
Нормальный менструальный цикл характеризуется регулярными менструациями, которые возникают каждые 21-35 дней и длятся 3-8 суток. Если же менструальный цикл слишком короткий или длинный, а сами месячные скудные (менее 20 мл) или обильные (больше 150 мл потеря крови), или же длятся 1-2 дня, то говорят о его нарушении. Если же менструации отсутствуют в течение 6 месяцев и более, то говорят о аменорее.
Причин нарушения менструального цикла может быть достаточно много-начиная от гинекологических проблем и заканчивая нарушением работы гипофиза, щитовидной железы, или испытываемые женщиной постоянные стрессы. В зависимости от причин будет и различаться и лечение, однако не обращать внимания на нарушение менструального цикла ни в коем случае нельзя, поскольку за этим состоянием могут скрываться злокачественные заболевания.
9. Мастит (воспаление молочной железы).
Воспаление молочной железы, или мастит, возникает преимущественно в период грудного вскармливания, в другое время оно встречается крайне редко. В большинстве случаев затронуты женщины репродуктивного возраста-30-50 лет. Заболеваемость составляет 1-16% в зависимости от региона, из них 85%-первородящие женщины.

Причинами развития воспалительного процесса в молочной железе у кормящих матерей является лактостаз (застой молока), который создает идеальные условия для размножения бактерий. В других случаях причиной является также бактериальная инфекция, чаще всего стафилококк.
Мастит характеризуется покраснением, отечностью и ощущением напряжения в молочной железе на стороне поражения, повышением температуры тела до 39С. Вместе с этим существует риск развития абсцесса или свища в области поражения. Как правило, при своевременном обращении к врачу лечение приносит быстрый эффект.

10. Рак молочной железы.
Рак молочной железы является злокачественной опухолью из ее железистой ткани. Во всем мире это одна из самых частых форм рака среди женщин, поражая от 1/3 до 1/9 женщин в возрасте 13-90 лет. Среди всех раковых заболеваний оно стоит на втором месте после рака легких. Согласно данным ВОЗ, ежегодно в мире регистрируется от 8 тыс. до 1 млн. новых случаев заболевания. Оно также занимает второе место по числу смертей от рака у женщин.
Риск развития рака молочной железы после 65 лет почти в 6 раз выше, чем до этого возраста, и в 150 раз выше, чем до 30 лет.
Среди основных причин этой женской болезни называют наследственную предрасположенность к развитию заболевания. Предрасполагающие факторы риска достаточно разнообразны — отсутствие беременностей и родов, отсутствие грудного вскармливания или слишком короткий его период, ожирение, курение, сахарный диабет, раннее начало менструации (до 12 лет) и поздняя менопауза (старше 55 лет), артериальная гипертензия, злоупотребление алкоголем и прочее.
Как правило, на начальных стадиях заболевание протекает бессимптомно и диагностируется при самостоятельном осмотре в виде уплотнения в молочной железе или при проведении рентгеновского исследования желез?
