Фокальная роландическая эпилепсия прогноз

Доброкачественную роландическую эпилепсию относят к генетическим неврологическим заболеваниям. У пациентов отмечается повышенная возбудимость височной коры больших полушарий, что обуславливает возникновение симптомов. Основные клинические проявления — судорожные приступы, имеющие локальный или генерализованный характер. Для подтверждения диагноза необходимо проведение ЭЭГ. Как правило болезнь самостоятельно проходит у детей при взрослении.
Этиология заболевания

Причина развития болезни неизвестна. У 40-70% пациентов отмечается наследование патологии. Оно носит мозаичный характер, т. е. встречается не у всех родственников. На сегодняшний день в неврологии считают, что за развитие роландической эпилепсии ответственны два гена, определяющих работу нейронов коры больших полушарий.
Основная теория объясняет возникновение болезни незрелостью корковых отделов головного мозга, преимущественно центральной части височной доли. Эпилепсия связана с возрастом пациента и возникает преимущественно у детей. Кора больших полушарий в детском возрасте отличается рядом особенностей:
- большое количество возбуждающих нейромедиаторов, превосходящих по количеству тормозящие молекулы;
- µ-аминомасляная кислота и рецепторы к ней выявляются в небольшом количестве;
- большая часть синапсов носит возбуждающий характер;
- эпилептогенные области ЦНС (гиппокамп, лимбическая система) имеют высокий уровень активности.
Указанные факторы по мере взросления ребенка устраняются, что приводит к снижению частоты приступов роландической эпилепсии и полному выздоровлению. У взрослых заболевание не встречается.
Клинические проявления
Парциальные приступы без утраты сознания — основной симптом роландической эпилепсии при ее классическом течении. У больных до возникновения эпиприступа отмечается сенсорная аура: чувство покалывания или онемения в области лица, губ, языка или глотки. После этого появляется моторный компонент в виде тонических, клонических судорог или их сочетания.
Приступы роландической эпилепсии бывают двух форм: фарингооральный и гемифациальный.
- При фарингооральном судороги возникают в мышечных группах глотки, гортани, языка и губ. Они носят односторонний характер и приводят к изменению речи, а также к повышенному слюноотделению. Во время эпиприступа ребенок может издавать неприятные звуки.
- Гемифациальный сопровождается односторонним сокращением мимической и жевательной мускулатуры.
У большинства детей приступы эпилепсии возникают перед сном или сразу после пробуждения. Специалисты считают, что это связано с особенностями работы головного мозга в ночное время. Припадки днем встречаются редко. У 15-25% детей возможно распространение судорог на руку, а у 5% — на ногу.
На фоне парциальных эпиприступов возможно развитие вторично-генерализованных судорожных припадков, которые сопровождаются тоническими и клоническими сокращениями мускулатуры всего тела и потерей сознания.
При атипичной роландической эпилепсии возникают полиморфные приступы. Они могут носить характер фокальных моторных, атонических припадков, атипичных абсансов, генерализованных судорог и эпилептического статуса.
Диагностические мероприятия
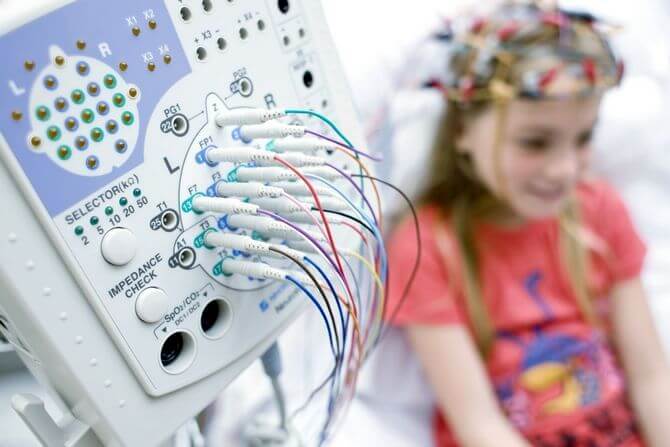
Обследование больных проводится по определенному алгоритму:
- Беседа с родителями ребенка и с самим больным, в ходе которой выясняется давность появления приступов, их характер и особенности возникновения — время появления, длительность, сохранение сознания и др. Важно установить подробности течения беременности и родов, так как органические повреждения головного мозга в эти периоды могут быть причиной вторичной эпилепсии.
- Неврологический осмотр направлен на выявление симптомов поражений центральной нервной системы. Специалист может выявить нарушения чувствительности, мышечной силы и другие симптомы, свидетельствующие о поражении структур головного мозга.
- ЭЭГ (электроэнцефалография) — «золотой стандарт» диагностики роландической эпилепсии. Больным проводится ЭЭГ-мониторинг в течение ночи или полисомнография, позволяющие выявить изменения активности отдельных участков головного мозга.
- Для исключения органических повреждений ЦНС (внутримозговых опухолей, изменений, связанных с черепно-мозговыми травмами, абсцессов, менингитов) проводится магнитно-резонансная томография.
На ЭЭГ отмечаются волны и пики острой формы, говорящие о высокоамплитудной активности. После них могут фиксироваться медленные волны. Два указанных изменения объединяются под названием «роландический комплекс», который выявляется у 80-90% больных. При повторных проведениях электроэнцефалографии картина меняется, что свойственно для данной формы эпилепсии.
Отличия от других заболеваний
При проведении дифференциальной диагностики необходимо исключить органические поражения головного мозга, ночную эпилепсию и синдром псевдо-Леннокса.
Внутримозговые опухоли, изменения при черепно-мозговых травмах, менингите и энцефалите могут привести к появлению эпилептических приступов. Для подобных заболеваний характерно наличие стойкой неврологической симптоматики (снижение мышечной силы, появление парастезий, нарушения зрения и др.). При роландической эпилепсии на ЭЭГ всегда присутствует нормальная основная активность.
У 3-7% больных возможно развитие синдрома псевдо-Леннокса. В этом случае помимо классических приступов возникают абсансы, нарушения памяти и мышления и другие симптомы, что приводит к трудностям в диагностике. При синдроме псевдо-Леннокса при проведении электроэнцефалографии возникают медленные комплексы или диффузная пиковая активность.
Ночная эпилепсия со сложными парциальными приступами — патология, сопровождающаяся схожими симптомами в ночное время. Основное отличие связано с тем, что больные теряют сознание, а на ЭЭГ имеются изменения в активности лобных отделов головного мозга.
Интерпретировать результаты проводимых исследований должен только врач. Попытки самостоятельной постановки диагноза, а также изменение назначенного специалистом лечения может стать причиной прогрессирования патологии или развития побочных эффектов от применения медикаментов.
Подходы к лечению

Однозначного ответа о том, лечить или нет роландическую эпилепсию нет. Патология является доброкачественной и проходит самостоятельно без использования каких-либо медикаментозных средств. Исходя из этого, ряд специалистов отказывается от назначения противоэпилептических препаратов.
Большая часть неврологов считает, что использование лекарственных средств все же необходимо. У больных есть риск развития атипичной фокальной эпилепсии, характеризующейся частыми приступами без тенденции к самостоятельному выздоровлению. Кроме того, под диагнозом роландических эпиприступов могут скрываться другие типы эпилепсии в случае неправильной диагностики. В отсутствии противоэпилептических препаратов, данные патологии способны быстро прогрессировать.
В лечении используют медикаменты на основе вальпроевой кислоты — Депакин, Энкорат хроно и др. Их применяют в виде монотерапии, т. е. не комбинируют с другими средствами. Если вальпроевая кислота не эффективна, то ее заменяют на Леветирацетам. При возрасте ребенка старше 7 лет возможно использование Карбамазепина.
Помимо указанных лекарственных препаратов, специалисты не рекомендуют использовать другие медикаменты с противосудорожной активностью или обладающие психостимулирующим действием. Это может стать причиной развития побочных эффектов, затрудняющих терапию заболевания.
Современные научные исследования показывают, что большое значение в профилактике эпилепсии имеет питание. Положительный эффект наблюдается при переходе на кетогенную диету. Рацион подбирается индивидуально, в зависимости от возраста ребенка, его веса, а также уровня физической и интеллектуальной нагрузки в течение дня. Питание при кетодиете основывается на повышенном потреблении жиров, которые в организме трансформируются в кетоновые тела, улучшающие работу головного мозга. Следует отметить, что во время перехода на диету необходимо постоянно находится под присмотром врача. При этом больному ежедневно определяют уровень кетоновых тел в крови, оценивая эффективность диеты.
Правила первой помощи
Эпилептические приступы у детей возникают в вечернее или утреннее время, так как связаны со сном. Родителям необходимо знать, как оказать первую помощь.
При появлении признаков ауры – слабости, ощущение больным неприятного запаха, его следует уложить на мягкую кровать. Это позволяет предупредить травмы при развитии вторично-генерализованного приступа.
Во время эпиприпадка маленького ребенка нужно приподнять, крепко удерживая его за тело и голову. Это необходимо для предупреждения развития травм в результате ударов о твердые предметы: стену, элементы мебели и др. Ни в коем случае не стоит пытаться удержать больного крепко, сжав ноги и руки. В этом случае имеется риск травматизации мышц и связочного аппарата.
Вызвать скорую медицинскую помощь нужно в том случае, когда приступ носит генерализованный характер и сопровождается потерей сознания.
Предупреждение заболевания

Первичная профилактика патологии отсутствует.
Для профилактики судорожных приступов выделяют ряд рекомендаций:
- Обеспечить ребенку постоянный режим дня с достаточным временем на отдых. Одна из причин развития эпиприпадка — нарушение сна в виде его малой продолжительности.
- Спать больной должен в общей с родителями комнате, так как его нежелательно оставлять одного. Если это невозможно, следует использовать радионяню. Родители, находящиеся рядом с ребенком, могут своевременно заметить ауру и оказать необходимую первую помощь.
- За 1-2 часа до сна необходимо исключить игры за компьютером, смартфоном, а также любую нагрузку, стимулирующую работу головного мозга. Кроме того, не следует плотно кормить детей перед сном.
Прогноз
Прогноз при роландической эпилепсии благоприятный. В возрасте 15 лет у 90% больных наблюдается полное выздоровление без каких-либо остаточных симптомов. У 1-3% подростков эпизодические эпилептические приступы сохраняются, однако, их число не увеличивается.
Неблагоприятный прогноз с прогрессированием патологии возможен в тех случаях, когда первые эпизоды болезни возникают до 4 или после 10 лет жизни. При этом у детей имеется склонность к вторично-генерализованным эпиприпадкам, сопровождающимися потерей сознания. Эффективность медикаментов при этом снижена.
Рецидивы возможны спустя несколько лет бессимптомного периода. Если заболевание сохраняется во взрослом возрасте, то приступы носят единичный характер. Больной может не придавать им значение, так как они возникают в ночное время и могут оставаться незамеченными.
Медицинское наблюдение и применение противоэпилептических средств позволяет предупредить прогрессирование болезни и развитие осложнений. При первых симптомах эпилепсии следует обращаться за профессиональной медицинской помощью к врачу.
Статья по теме: Эпилепсия у детей
Источник
Доброкачественная роландическая эпилепсия — генетически детерминированная фокальная эпилепсия, связанная с возрастной гипервозбудимостью коры центрально-височной области головного мозга. Доброкачественная роландическая эпилепсия проявляется редкими, возникающими преимущественно в ночное время, судорожными приступами в одной половине лица, языка и глотки; в отдельных случаях — генерализованными эпиприступами. Диагноз устанавливается на основании клинических особенностей заболевания и данных ЭЭГ, при необходимости проводится полисомнография и МРТ головного мозга. Доброкачественная роландическая эпилепсия не приводит к нарушениям психо-физического развития ребенка и бесследно проходит к концу подросткового периода.
Общие сведения
В педиатрии доброкачественная роландическая эпилепсия является наиболее распространенной патологией из группы доброкачественных фокальных эпилепсий. На ее долю приходится 15% от всех случаев эпилепсии у детей в возрасте до 15 лет и около 20% случаев судорожного синдрома у детей. Доброкачественная роландическая эпилепсия встречается с частотой 21 случай на 100 тыс. детей. Доброкачественная роландическая эпилепсия может возникнуть в возрасте от 2 до 14 лет, но в 85% случаев она манифестирует в возрастном периоде от 4 до 10 лет. Доброкачественное течение классической роландической эпилепсии характеризуется отсутствием психо-неврологических изменений и полным исчезновением эпиприступов к 15-18 годам.

Доброкачественная роландическая эпилепсия
Причины
Точные причины появления доброкачественной роландической эпилепсии пока не установлены. В некоторых случаях (по разным данным 20-60%) прослеживается наследственный характер заболевания, однако прямое аутосомно-рецессивное или аутосомно-доминантное наследование не наблюдается. Это послужило основанием для полигенной теории наследования доброкачественной роландической эпилепсии, согласно которой заболевание детерминируется двумя разными генами.
В современной неврологии и эпилептологии доминирующим является представление о том, что доброкачественная роландическая эпилепсия возникает вследствие нарушения созревания коры головного мозга в центрально-височной области. Доброкачественная роландическая эпилепсия является возраст-зависимым заболеванием и вероятно связана с повышенной возбудимостью мозга у детей. Последнее обусловлено целым рядом факторов: функциональными и структурными особенностями эпилептогенных областей (неокортекса, гиппокампа, амигдалы), превалированием возбуждающих нейротрансмиттеров, низким содержанием ГАМК, незрелостью ГАМК-рецепторов, увеличенным числом возбуждающих возвратных синапсов. По мере созревания головного мозга ребенка происходит снижение его возбудимости и постепенное исчезновение эпилептогенности очагов доброкачественной роландической эпилепсии. В результате наблюдается уменьшение числа эпилептических припадков и полное выздоровление пациентов при достижении ими пубертатного периода.
Симптомы роландической эпилепсии
Наиболее типичными для классической доброкачественной роландической эпилепсии являются простые парциальные эпиприступы, протекающие без утраты сознания. Как правило, приступу предшествует сенсорная аура в виде одностороннего чувства пощипывания, покалывания или онемения на лице, губах, деснах, языке и в глотке. Далее возникает моторный пароксизм, который может быть представлен как тоническими, так и клоническими мышечными сокращениями, а также их сочетанием. В зависимости от локализации судорог приступы доброкачественной роландической эпилепсии могут быть гемифациальными и фарингооральными. Гемифациальный приступ протекает с судорогами в мышцах половины лица. Фарингооральный приступ характеризуется односторонними судорогами в мышцах языка, губ, глотки и гортани. Он сопровождается гиперсаливацией и нарушением речи. Судорожные сокращения мышц гортани приводит к появлению характерных горловых звуков, напоминающих бульканье, полоскание горла или хрюканье. По мере развития доброкачественной роландической эпилепсии судорожные приступы могут «поменять» сторону.
80% эпиприступов, которыми сопровождается доброкачественная роландическая эпилепсия, возникают в ночное время и тесно связаны с периодами засыпания и пробуждения. Гораздо реже наблюдается сочетание ночных приступов с припадками, происходящими в дневное время. В 20% случаев доброкачественная роландическая эпилепсия протекает с брахиофациальными приступами, во время которых судороги лицевой области распространяются на гомолатеральную руку. В 8% случаев наблюдается вовлечение гомолатеральной нижней конечности. В некоторых случаях доброкачественная роландическая эпилепсия сопровождается сложными парциальными эпиприступами, для которых типична кратковременная потеря сознания. Примерно у 20% больных возникают вторично-генерализованные эпиприступы, во время которых судороги захватывают все мышцы тела. Такие приступы протекают с полной потерей сознания.
Течение
Доброкачественная роландическая эпилепсия характеризуется малой продолжительностью эпиприступов (до 2-3 минут) и их небольшой частотой. Приступы бывают единичными или наблюдаются несколько раз в году. Иногда в начале заболевания приступы могут быть более частыми, однако по мере взросления ребенка наблюдается их урежение.
В отличие от эпилепсии, описанной Джексоном, классическая доброкачественная роландическая эпилепсия не сопровождается задержкой психо-моторного развития ребенка и не приводит к олигофрении. Однако нельзя сказать об абсолютном отсутствии неврологических нарушений, поскольку примерно у 3% больных после приступов возникает преходящий гемипарез.
Диагностика
Основным способом диагностики доброкачественной роландической эпилепсии является ЭЭГ. Поскольку у некоторых больных изменения ЭЭГ наблюдаются лишь в период сна, при нормальной дневной ЭЭГ дополнительно необходимо проведение ночного ЭЭГ-мониторинга или полисомнографии.
Патогномоничным признаком доброкачественной роландической эпилепсии считается обнаружение на фоне нормальной основной активности высокоамплитудных острых волн или пиков, расположенных в центрально-височных отведениях. Зачастую после пика следуют медленные волны, вместе с пиком они составляют так называемый «роландический комплекс» длительностью до 30мс. Визуально такие комплексы напоминают комплексы QRST на электрокардиограмме. Обычно «роландические комплексы» локализуются на стороне, противоположной судорожным приступам, но могут иметь и двусторонний характер. К особенностям ЭЭГ-паттернов доброкачественной роландической эпилепсии относится их изменчивость от одной записи ЭЭГ к другой.
В первую очередь доброкачественная роландическая эпилепсия нуждается в дифференцировке от симптоматических эпилепсий, возникающих при внутримозговых опухолях, черепно-мозговых травмах, воспалительных поражениях головного мозга (абсцессе, энцефалите, гнойном менингите). В подтверждение роландической эпилепсии говорит отсутствие патологических изменений в неврологическом статусе и расстройств поведения, сохранность интеллекта, анамнестические данные, нормальная основная активность на ЭЭГ. В некоторых случаях для уточнения диагноза проводится МРТ головного мозга.
Большие сложности представляет дифференциальная диагностика доброкачественной роландической эпилепсии и ночной эпилепсии со сложными парциальными эпиприступами. Это связано с тем, что типичные для приступа доброкачественной роландической эпилепсии нарушения речи могут интерпретироваться как нарушения сознания. С другой стороны достаточно трудно адекватно диагностировать ночные расстройства сознания. В таких случаях в постановке диагноза решающую роль играют данные ЭЭГ, которые при лобной и височной эпилепсии демонстрируют очаговые изменения активности головного мозга в соответствующих отведениях.
Определенные затруднения вызывает дифференцировка классической доброкачественной роландической эпилепсии от синдрома псевдоленнокса, который наблюдается у 5% больных с симптомами роландической эпилепсии. Сочетание типичных роландических эпиприступов с атипичными абсансами, миоклоническими и астеническими приступами, интеллектуально-мнестическими нарушениями, а также выявление на ЭЭГ диффузной пиковой активности или медленных комплексов, характерных для синдрома Леннокса — Гасто, свидетельствуют в пользу синдрома псевдоленнокса.
Лечение доброкачественной роландической эпилепсии
Для детских неврологов и эпилептологов вопрос целесообразности лечения доброкачественной роландической эпилепсии является весьма дискутабельным. Поскольку даже без проведения лечения доброкачественная роландическая эпилепсия заканчивается выздоровлением, то, по мнению некоторых авторов, она не является показанием к назначению антиэпилептической терапии. Другие неврологи, указывая на вероятность диагностической ошибки при постановке диагноза «доброкачественная роландическая эпилепсия» и учитывая возможность ее перехода в синдром псевдоленнокса, рекомендуют проводить антиэпилептическую терапию при повторных эпиприступах.
В лечении детей с доброкачественной роландической эпилепсией всегда используется только 1 противоэпилептический препарат (монотерапия). Лечение обычно начинают назначением одного из препаратов вальпроевой кислоты. При его непереносимости или неэффективности, как правило, переходят на прием топирамата или леветирацетама. У детей старше 7 лет возможно применение карбомазепина, однако следует помнить, что в некоторых случаях он может привести к феномену аггравации, т. е. к учащению приступов.
Источник
